ข้อคิดบางประการเกี่ยวกับการแปลผลความสำเร็จของมาตรการล็อกดาวน์ใน 29 จังหวัดสีแดงเข้มจากตัวเลขในรายงานประจำวันของศบค. (ส.ค.64)
23 สิงหาคม 2564
โดย รองศาสตราจารย์ นายแพทย์บวรศม ลีระพันธ์
โรงเรียนแพทย์รามาธิบดี สถาบันการแพทย์จักรีนฤบดินทร์
คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล
Q1: รายงานสถานการณ์การระบาดประจำวันของศบค.สะท้อนความสำเร็จของมาตรการล็อกดาวน์ใน 29 จังหวัดสีแดงเข้มอย่างไร?
1. จำนวน “ผู้หายป่วยกลับบ้าน” ที่เพิ่มขึ้นไม่มีความสัมพันธ์เชิงสาเหตุกับประสิทธิผลของมาตรการล็อกดาวน์ เนื่องจากการเพิ่มขึ้นของจำนวนผู้ติดเชื้อที่ได้รับการจำหน่ายออกจากโรงพยาบาล (หรือโรงพยาบาลสนาม) ในแต่ละวันเป็นผลมาจากมาตรการในการจัดการเตียงมากกว่าจะแสดงแนวโน้มการระบาดที่ลดลงจากมาตรการล็อกดาวน์
ในทางตรงข้าม หากมาตรการล็อกดาวน์ยังรัได้ผลจำกัดทำให้แนวโน้มการระบาดยังคงเพิ่มขึ้นในขณะที่จำนวนเตียงรพ.มีอยู่จำกัดมาก อาจทำให้แพทย์จำเป็นต้องเร่งรัดหาเตียงสำหรับผู้ป่วยหนักรายใหม่ที่เข้ามามากขึ้น อาจทำให้ต้องเร่งจำหน่ายผู้ป่วยที่อาการน้อยออกไปจากโรงพยาบาลในจำนวนมากขึ้นด้วยซ้ำ
ส่วนหนึ่งของผู้ติดเชื้อที่ “กำลังรักษา” ในรายงานประจำวันไม่ได้มีอาการป่วยเลย (สีเขียว) จึงสามารถจำหน่ายออกจากระบบกักแยกโรคที่บ้านหรือชุมชนได้เมื่อครบระยะเวลาแพร่เชื้อโดยเฉลี่ยแล้ว (7-10 วัน) ส่วนผู้ติดเชื้อที่มีอาการน้อย (สีเหลือง) อาจจะถูกจำหน่ายออกจากโรงพยาบาลไปกักตัวที่บ้านหรือในชุมชนต่อ และอาจเพิ่มจำนวนรายงาน “หายป่วยกลับบ้าน” ในวันนี้ได้เช่นกัน (โดยที่ผู้ป่วยอาจจะไม่หายจากโรคอย่างแท้จริง และยังคงต้องมีมาตรการกักแยกโรคต่อเนื่อง)

ที่มา: ศูนย์ข้อมูลโควิด-19
2. จำนวน “ผู้เสียชีวิต” ที่เพิ่มขึ้นมีความสัมพันธ์เชิงสาเหตุกับประสิทธิผลของมาตรการล็อกดาวน์ (แปรผกผันกับประสิทธิผลของมาตรการล็อกดาวน์) แต่เป็นความสัมพันธ์ที่แสดงผลล่าช้า (delay) อยู่อย่างน้อย 1-3 สัปดาห์ และไม่ได้เกิดจากประสิทธิผลของมาตรการล็อกดาวน์แต่เพียงอย่างเดียว
เนื่องจากมาตรการล็อกดาวน์ที่ได้ผลจะส่งผลต่อแนวโน้มการระบาดที่ลดลง และทำให้จำนวนผู้ป่วยหนักในอีก 1-3 สัปดาห์ข้างหน้าลดลงตามไปด้วย ในทางกลับกันจำนวนผู้ป่วยหนักที่เริ่มเสียชีวิตในจำนวนมากขึ้นในสัปดาห์นี้ส่วนหนึ่งจึงเป็นผลจากแนวโน้มการระบาดที่เพิ่มสูงขึ้นตั้งแต่ 1-3 สัปดาห์ก่อน แต่ยังไม่เกี่ยวข้องโดยตรงกับแนวโน้มการระบาดในสัปดาห์นี้
แต่นอกจากมาตรการควบคุมโรคเพื่อลดจำนวนผู้ป่วยที่มีโอกาสเสียชีวิตแล้ว มาตรการลดอัตราป่วยตายที่สำคัญที่สุดได้แก่ การเร่งฉีดวัคซีนให้แก่ประชากรกลุ่มเสี่ยง (ซึ่งถึงวันนี้เรายังฉีดได้เพียง 5-6 ล้านคนจากกลุ่มเสี่ยงทั้งหมดประมาณ 16 ล้านคนทั่วประเทศ) และการเพิ่มขีดความสามารถในการรักษาพยาบาล ได้แก่ การเพิ่มการเข้าถึงรพ.และ HI/CI, การจัดการ ICU capacity, การจัดหาและกระจายยาต้านไวรัส (เช่น favipiravir, remdesivir, lopinavir, ritonavir) และการจัดหาและกระจายยาต้านภาวะ hyperinflammatory response (เช่น corticosteroid, tocilizumab, sarilumab, baricitinib)
ดังนั้น อัตราตายที่สูงขึ้นในสัปดาห์นี้จึงไม่ได้เกี่ยวข้องโดยตรงกับแนวโน้มการระบาดในสัปดาห์นี้ และไม่ได้เป็นผลโดยตรงจากประสิทธิผลของมาตรการล็อกดาวน์เท่านั้น
3. จำนวน “ผู้ติดเชื้อรายใหม่” ที่เพิ่มขึ้นมีความสัมพันธ์เชิงสาเหตุกับประสิทธิผลของมาตรการล็อกดาวน์ (แปรผกผันกับประสิทธิผลของมาตรการล็อกดาวน์) แต่ต้องแปลผลอย่างระมัดระวังเช่นกัน
เพราะจำนวนผู้ติดเชื้อรายใหม่ในวันนี้ เป็นจำนวนที่รวมเพียงผู้ติดเชื้อส่วนหนึ่งที่เรา “สังเกตได้” ในวันนี้เท่านั้น คือนับเพียงผลบวกจากการตรวจด้วย RT-PCR หรือผลบวกจากการตรวจด้วย Antigen test kit (ATK) ที่อยู่ในระบบในช่วงสัปดาห์ที่ผ่านมาและได้รับการยืนยันด้วย RT-PCR แล้วเท่านั้น แต่ยังไม่รวมผู้ติดเชื้อใหม่จำนวนมากที่คงค้างอยู่ในชุมชน (ได้แก่ ผู้ติดเชื้อที่ยังไม่เคยได้รับการตรวจใด ๆ เลย ผู้ติดเชื้อที่ตรวจ ATK ได้ผลบวกแต่ไม่ได้ลงทะเบียนและไม่เคยเข้าสู่ระบบรายงาน ผู้ติดเชื้อที่ตรวจ ATK ได้ผลบวกและได้ลงทะเบียนแล้วแต่กำลังรอผลยืนยันด้วย RT-PCR ก่อนที่จะถูกรวมอยู่ในรายงานประจำวัน)
หวังว่าในอนาคตเราจะสามารถหาวิธีรวมผู้ได้รับการตรวจผลบวกทั้งหมดเข้ามาในรายงานได้อย่างครอบคลุมและทันท่วงทีมากขึ้น
อย่างไรก็ตาม แม้ประสิทธิผลของมาตรการล็อกดาวน์อาจทำให้แนวโน้มการระบาดลดลง แต่อาจจะไม่ได้หมายถึงจำนวนผู้ติดเชื้อใหม่ลดลงเสมอไปถ้าประสิทธิผลของมาตรการล็อกดาวน์ยังน้อยเกินไป (เช่น มาตรการล็อกดาวน์ตั้งแต่วันที่ 3 ส.ค.จนถึงวันนี้ได้ผลลดการแพร่เชื้อโดยเฉลี่ยทั้งประเทศเพียงประมาณ 20% เท่านั้น) ในกรณีนี้เราอาจทำได้เพียงชะลอแนวโน้มการเพิ่มจำนวนของผู้ติดเชื้อใหม่ หรือลดอัตราเร่งของจำนวนผู้ติดเชื้อที่เพิ่มขึ้นเท่านั้น
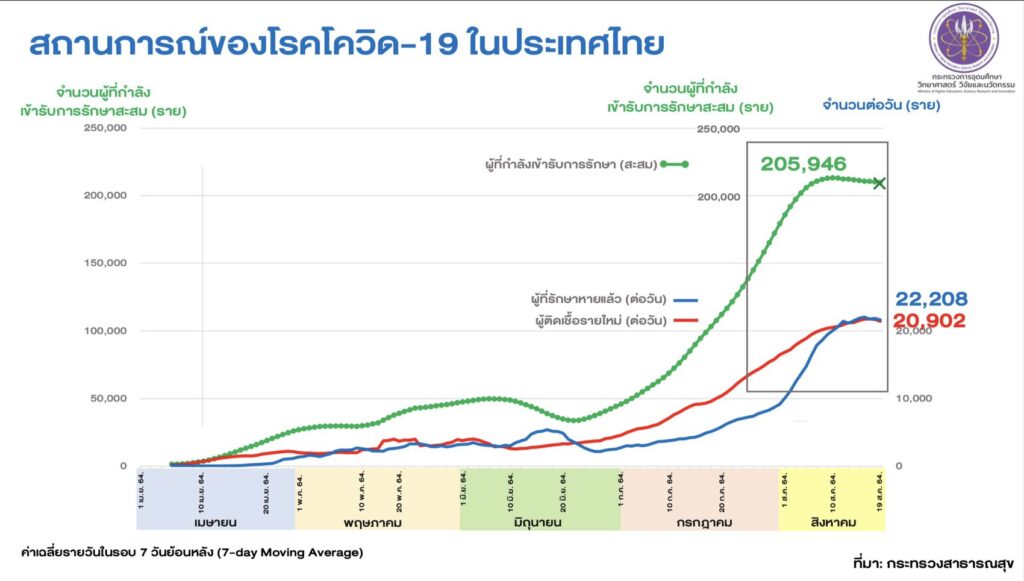
ที่มา: กระทรวงการอุดมศึกษา วิทยาศาสตร์ วิจัยและนวัตกรรม

ที่มา: กระทรวงการอุดมศึกษา วิทยาศาสตร์ วิจัยและนวัตกรรม
Q2: เนื่องจากรายงานอย่างเป็นทางการของศบค.ยังไม่รวมผู้ตรวจได้ผลบวกจาก ATK ที่ยังไม่ได้รับการตรวจยืนยันด้วย RT-PCR เราควรแปลผลจำนวนผู้ติดเชื้อรายใหม่ในแต่ละวันอย่างไร?
การที่เรายังไม่รวมจำนวนการตรวจด้วย antigen test kit (ATK) ที่ได้ผลบวกย่อมทำให้รายงานผู้ติดเชื้อรายใหม่ในแต่ละวันน้อยกว่าจำนวนที่ตรวจพบจริง แต่การนำจำนวน ATK ที่ได้ผลบวกไปรวมกับจำนวนที่ตรวจ RT-PCR ได้ผลบวกโดยตรง ก็อาจจะทำให้เราเข้าใจ “อัตราการตรวจพบผลบวก” ผิดพลาด ส่งผลต่อการแปลผลเรื่องสถานการณ์การระบาดผิดพลาดได้เช่นกัน

ที่มา: ศูนย์ข้อมูลโควิด-19 (ภาพซ้าย) และ ภาคีบุคลากรสาธารณสุข (ภาพขวา)
นโยบายปัจจุบันกำหนดให้ผู้ตรวจ ATK ได้ผลบวกต้องได้รับการยืนยันด้วย RT-PCR ก่อนจะนับรวมในรายงานติดเชื้อรายใหม่ในแต่ละวัน ในทางระบาดวิทยาเรียกการตรวจลักษณะนี้เรียกว่า “serial test” ซึ่งการตรวจครั้งที่สอง (การตรวจยืนยัน) ขึ้นอยู่กับผลของการตรวจครั้งแรก (การตรวจคัดกรอง) เราจึงไม่สามารถพิจารณาความไว (sensitivity) ความจำเพาะ (specificity) หรือค่าทำนายผลบวก (positive predictive value) ของ serial test โดยแยกพิจารณาการตรวจครั้งแรกและครั้งที่สองออกจากกัน
เมื่อเรานำผู้ได้รับการตรวจได้ผลบวกด้วย ATK (แม้ว่าจะเป็นเพียงส่วนหนึ่ง คือเฉพาะการตรวจ ATK ที่ได้ลงทะเบียนเข้าระบบ) ไปตรวจยืนยันด้วย RT-PCR จะทำให้ผู้ได้รับการตรวจส่วนนี้ได้ผลบวกจาก RT-PCR เกือบ 100% (ค่าทำนายผลบวกขึ้นอยู่กับคุณสมบัติความจำเพาะของ ATK และสถานการณ์ความชุกของโรคในปัจจุบัน ซึ่งคำนวณได้ใกล้เคียง 100% หมายถึง ATK มีผลบวกลวงน้อยมาก)
ดังนั้น เราจึงไม่สามารถนำ “ผลบวกจาก ATK ในวันก่อนที่เพิ่งได้รับการตรวจยืนยันด้วย RT-PCR ในวันนี้” ไปรวมกับ “ผลบวกจาก RT-PCR ในวันนี้” เพื่อคำนวนหาอัตราตรวจพบผลบวกได้โดยตรง เพราะจะทำให้ “อัตราการตรวจพบผลบวกด้วย RT-PCR ของกลุ่มที่ ATK ได้ผลบวกมาก่อน” (~95-100%) ถูกนำไปเฉลี่ยรวมกับ “อัตราการตรวจพบผลบวกจากการตรวจ RT-PCR ตั้งแต่ต้น” (ซึ่งน่าจะอยู่ที่ ~30-40%) กลายเป็นอัตราการตรวจพบผลบวกจากการตรวจ RT-PCR ~40-50% (ซึ่งสูงเกินความจริง)
หรือการนำ “ผลบวกจาก ATK วันนี้” ไปนับรวมกับ “ผลบวกจาก RT-PCR ในวันนี้” (ซึ่งได้นับรวมผลการตรวจยืนยันของคนที่ได้ “ผลบวกจาก ATK ในวันก่อน” ไว้แล้วด้วย) ยิ่งจะทำให้เราคำนวณได้อัตราการตรวจพบผลบวกที่ไม่ตรงตามความเป็นจริง

ที่มา: SAT-MOPH

ที่มา: ศูนย์ข้อมูลโควิด-19
จากข้อมูลของกรมควบคุมโรคในสัปดาห์ที่ผ่านมา (15-21 ส.ค.64) อัตราการตรวจพบผลบวกจากการตรวจด้วย ATK ในกทม.ประมาณ 14.3% และจังหวัดอื่น ๆ ประมาณ 10.4% (แต่ละวันมีข้อมูลส่งเข้ามาเพียง 10-30 จังหวัด และส่วนใหญ่รายงานไม่ค่อยสม่ำเสมอ)
แม้ว่าข้อมูลยังไม่น่าเชื่อถือเพราะยังมีข้อจำกัดจากจำนวนข้อมูลเท่าที่รายงานเข้ามา แต่ถ้าพิจารณาว่าในภาพรวมประเทศเรามีอัตราการตรวจพบผลบวกจากการตรวจด้วย ATK ~10% เราพอจะอนุมานได้ว่าเราพบผลบวกจาก ATK ประมาณ 1,000-2,000 รายต่อวัน จากการตรวจ ATK ที่มีการลงทะเบียนในระบบทั้งหมด 10,000-20,000 รายต่อวัน และจากผลบวก 1,000-2,000 คนนี้ เกือบทั้งหมดจะยืนยันได้ผลบวกจาก RT-PCR กลายเป็นรายงานผู้ติดเชื้อใหม่ในวันถัด ๆ ไป
ดังนั้น ด้วยระบบการรายงานแบบปัจจุบัน ซึ่งเราพบจำนวนผู้ติดเชื้อรายใหม่ ~18,000-22,000 คนต่อวันในช่วงสัปดาห์ที่ผ่านมา จึงมีที่มาจากฐานการตรวจประชาชนทั้งหมด ~68,000-69,000 คนต่อวัน (คิดจากจำนวนการตรวจ RT-PCR โดยเฉลี่ย ~50,000 test/วัน ซึ่งรวมผู้ที่ได้รับการตรวจด้วย serial test of ATK & RT-PCR แล้ว และรวมกับจำนวนผู้ที่ได้รับการตรวจด้วย ATK ที่ได้ผลลบอีกประมาณ 18,000-19,000 คนต่อวัน)
สรุปว่าตัวเลข positive rate of RT-PCR ประมาณ 40-50% ที่เราคำนวณเร็วๆ ง่าย ๆ จากตัวเลขในรายงานประจำวันของศบค.คงยังไม่ถูกต้อง ของจริงอาจจะไม่แย่ขนาดนั้น เพราะค่าที่คำนวณอย่างถูกต้องตามวิธีการข้างต้นน่าจะอยู่ที่ 25-30% (แต่ก็ยังคงเป็นอัตราที่สูงมากอยู่ดี)
Q3: บทเรียนสำคัญเรื่องการแสดงข้อมูลการตรวจด้วย ATK และ RT-PCR ในระบบรายงานสถานการณ์ระบาดวิทยาได้แก่อะไรบ้าง?
มีความจำเป็นอย่างยิ่งที่เราจะต้องพัฒนาระบบข้อมูลให้ผู้ได้รับการตรวจด้วย ATK ลงทะเบียนและรายงานผลได้โดยสะดวกทุกคน (ไม่ว่าจะตรวจพบผลบวกหรือผลลบ) เราจึงจะสามารถประเมินสถานการณ์การระบาดของโรคโควิด-19 ด้วยรายงานข้อมูลที่ถูกต้องแม่นยำมากขึ้น
อัตราการตรวจพบผลบวกในปัจจุบัน (แม้ว่าจะคำนวณอย่างถูกต้องแล้ว) ยังคงบ่งชี้ว่าเราจำเป็นต้องเพิ่มการตรวจให้มากขึ้นอีกด้วยการตรวจทั้ง RT-PCR และ serial test of ATK & RT-PCR (หรือแม้แต่การตรวจด้วย ATK แต่เพียงอย่างเดียวในบางกลุ่มประชากร ซึ่งจะได้หาโอกาสนำเสนอเหตุผลในโอกาสหน้า) การตรวจจำนวนเพิ่มมากขึ้นย่อมครอบคลุมกลุ่มเสี่ยงติดเชื้อมากขึ้น จะทำให้เราสังเกตเห็น positive rate ที่ลดลงเรื่อย ๆ จนในที่สุดเข้าใกล้ความชุกโรคในประชากรทั่วไปที่แท้จริง (seroprevalence in general population) ซึ่งได้แต่หวังว่าตอนนี้จะยังไม่เกิน 10-15%

